Những bệnh mạch máu hiếm trên thế giới được ghi nhận ở Việt Nam
Việt Nam hiện đã phát hiện khoảng 100 bệnh hiếm, là thách thức rất lớn với ngành y tế.
Hội chứng Raynaud
Ngày 9/11, khoa Nội, bệnh viện tỉnh Phú Thọ tiếp nhận bệnh nhân T.T.N 38 tuổi, ở Cẩm Khê, Phú Thọ, vào viện do đau nhức, sưng các khớp toàn thân, nặng nhất là các khớp bàn, ngón tay hai bên. Khi chị tiếp xúc không khí lạnh, căng thẳng hoặc khó chịu, các ngón tay trở lên nhợt nhạt, trắng bệch rồi thành xanh, tím; nếu bàn tay được làm ấm thì lại sưng, đau.
Trước đây, chị đã phát bệnh xơ cứng bì (Scleroderma) toàn thể và viêm da cơ. Bác sĩ chẩn đoán bệnh nhân mắc hội chứng Raynaud, là tình trạng co thắt các mạch máu ngoại vi khi gặp lạnh hoặc tinh thần căng thẳng, làm giảm nghiêm trọng cấp máu cho mô. Ngón tay, chân, tai, núm vú và chỏm mũi là những vùng bị ảnh hưởng nặng nhất, với biểu hiện da chuyển màu; dị cảm, tê; có thể hoại tử nếu co thắt mạch kéo dài.
Năm 1862, Maurice Raynaud (1834 - 1881), bác sĩ người Pháp, lần đầu tiên mô tả hội chứng này. Thực ra, hội chứng Rayneud chỉ là một trong những biểu hiện của bệnh xơ cứng bì - chưa làm rõ được nguyên nhân, được cho là bệnh tự miễn dịch, với bệnh cảnh tổn thương rất nhiều mô và cơ quan khác nhau - bởi có đến hơn 90% bệnh nhân xơ cứng bì biểu hiện hội chứng Raynaud. Bệnh xơ cứng bì có khoảng 98% ca bệnh có tổn thương da, khu trú hoặc lan tỏa: Ban đầu da căng phù, dầy lên (trong vài tuần - vài tháng). Đến giai đoạn cứng chắc, rắn, cứng đờ và dính chặt với mô dưới da, không véo lên được gọi là "đóng bánh"; không ra mồ hôi; chai cứng đầu ngón và xuất hiện nhiều sao mạch (u mạch nhỏ màu đỏ dưới 1cm đường kính, hơi nổi ở da, từ trung tâm là một tiểu động mạch có các mạch nhỏ tỏa ra xung quanh như nan hoa - có ở nhiều bệnh và đôi khi cả người bình thường) ở tay, vai, ngực đầu; rụng tóc; vận động bàn tay hạn chế. Đến teo da làm đầu ngón tay "thuôn" nhỏ, chai cứng, loét; da mặt mất nếp nhăn làm vẻ mặt cứng đờ như vô cảm; mũi teo nhọn như mỏ chim; miệng nhỏ lại, môi mỏng…
Khoảng 81% số ca bệnh có xơ phổi hoặc các động mạch phổi nhỏ làm khó thở; 81% xơ cơ tim, tim to, suy thất phải, tràn dịch màng tim, loạn nhịp tim, viêm màng ngoài tim; 74% viêm và xơ teo thực quản hoặc giãn thực quản ở 2/3 dưới; 48% xơ teo ruột non hoặc giãn và giảm nhu động ruột, 39% xơ teo đại tràng hoặc sinh túi thừa đại tràng kèm loạn khuẩn ruột. Tổn thương nhiều đoạn ống tiêu hóa như thế gây ra rối loạn tiêu hóa nghiêm trọng (ợ nóng, khó nuốt, nôn, đau bụng, tiêu chảy, táo) hoặc chảy máu do giãn mạch dạ dày; 58% tổn thương thận gây cao huyết áp; 41% teo cơ (có thể kèm theo viêm cơ); 26% teo tuyến thượng thận; 24% xơ tuyến giáp; viêm nhiều khớp.
Bệnh thường phát ở người 20 - 50 tuổi, hiếm khi phát ở trẻ nhỏ, 75 - 80% là ca bệnh nữ; tần suất 1-2/10.000 dân, tử vong rất cao do tổn thương nặng đa nội tạng. Bệnh được hai bác sĩ người Scotland là William và Robert mô tả năm 1754, nhưng chưa đầy đủ.
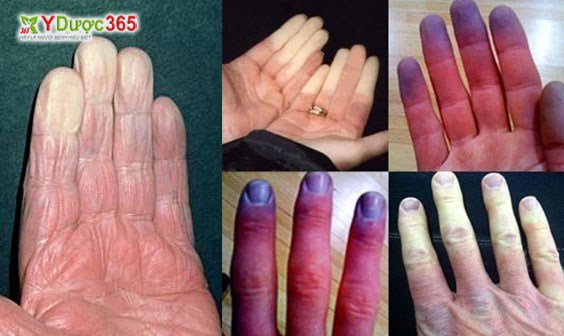
Bàn tay hội chứng Raynaud. Ảnh: IT
Dị dạng động - tĩnh mạch
Tháng 2/2022, chị T.T.T.S, 23 tuổi, ở Hóc Môn, vào bệnh viện Hoàn Mỹ thành phố Hồ Chí Minh cấp cứu do đột ngột yếu 2 chân và đau vùng lưng. Chụp cộng hưởng từ (MRI) cột sống và mạch máu tủy sống xóa nền (DSA) phát hiện vỡ dị dạng mạch máu ở đoạn tủy sống ngực, chảy máu gây phù tủy. Chị nói 5 năm trước, thỉnh thoảng đau, tê sống lưng, khi đau phải ngồi một chỗ, không đi lại được. Lần này, lại đau lưng, thêm yếu chân nên ngã khi đang tập thể dục…
Chị S được chữa trị bằng kỹ thuật vi phẫu, với ống siêu nhỏ tiếp cận ổ dị dạng, bơm keo sinh học làm tắc (nút mạch) lưu thông máu trong ổ (khó khăn là mạch trong ổ rất nhỏ, ngoằn nghèo hoặc gập góc), rồi loại bỏ toàn bộ ổ… Sau phẫu thuật, chị S tự đứng, đi lại nhẹ nhàng... Thành công của ca mổ là bệnh nhân không có di chứng thần kinh, nhất là rối loạn chức năng vận động.
Dị dạng động - tĩnh mạch (Arteriovenous malformation - AVM) là ổ nối tắt bất thường động - tĩnh mạch, không qua hệ mao mạch như bình thường. Bất thường thấy nhiều nhất ở não, thứ đến tủy sống, ít thấy ở lách, phổi, thận, gan, khoảng gian sườn, mắt, thừng tinh…; thường thấy bẩm sinh nhưng không được coi là bệnh di truyền, trừ khi có bằng chứng di truyền cụ thể. Khoảng 88% ca bệnh không biểu hiện triệu chứng; dị dạng thường được phát hiện tình cờ khi chẩn đoán hình ảnh hoặc mổ tử thi. Số ít ca (khoảng 12%) ổ dị dạng ở não gây ra bệnh cảnh như u não: đau đầu, cơn động kinh và tùy vào vị trí ổ có thể gây yếu chi, liệt hoặc rối loạn phối hợp động tác; chóng mặt; nói khó hoặc câm; rối loạn cảm giác (tê, ngứa, đau tự phát); suy giảm trí nhớ hoặc mất trí; đôi khi có ảo giác.
Nguyên do là ổ dị dạng gây ra tình trạng "trộm máu não": máu đến khối dị dạng nhiều, nơi khác thiếu. Khoảng 45% các ca dị dạng động - tĩnh mạch ở não bị vỡ, gây đột quỵ não. Dị dạng động - tĩnh mạch có tần suất dưới 1% dân số và có thể kết hợp với bệnh khác như Von Hippel Lindau (nhiều u lành và ác ở nhiều cơ quan), hẹp động mạch chủ hoặc xuất huyết di truyền do giãn mao mạch.
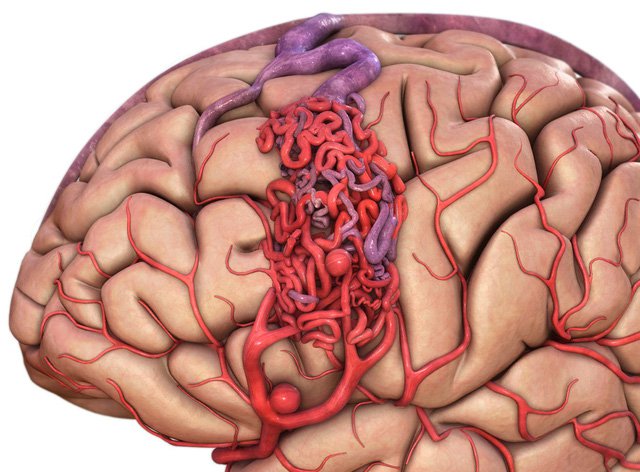
Ổ dị dạng động - tĩnh mạch. Ảnh: IT
Giả phình mạch
Ngày 18/10, anh H, 31 tuổi, ở Sóc Trăng, chuyển đến bệnh viện trung ương Cần Thơ do đau thượng vị nặng, mạch nhanh, huyết áp tụt, da niêm nhợt nhạt. Trước đó 4 ngày, anh đau âm ỉ thượng vị, tiêu phân đen, bệnh viện tỉnh phải truyền máu, truyền dịch. Chẩn đoán hình ảnh phát hiện giả phình động mạch vị - tá tràng (một nhánh của vòng mạch bờ cong nhỏ dạ dày, nằm ngay đầu tụy) kích thước 25x15mm, tụy có các nốt vôi hóa; nội soi đại tràng thấy đọng máu đỏ và đen…
Giả phình động mạch là thành động mạch bị rách lớp áo trong và áo giữa, nhưng lớp áo ngoài chưa rách nên hình thành bọc máu đọng ở giữa lớp áo giữa và áo ngoài. Ở anh H, máu từ ổ giả phình máu rỉ vào lòng tá tràng nên đại tràng có máu đọng (tá tràng hình chữ "C" ôm lấy đầu tụy và ống tụy chính (Wirsung) đổ dịch tụy vào tá tràng). Giả phình rất dễ nhầm với phình động mạch và do nguyên nhân chấn thương, thông tim, biến chứng phẫu thuật, nhiễm trùng, trên nền phình mạch, cao huyết áp…
Giả phình động mạch vị - tá tràng thuộc số bệnh hiếm nhất, chiếm khoảng 1,5% các giả phình mạch tạng (tần xuất giả phình mạch tạng 0,01 - 0,2% dân số). Nhưng ở anh H không có các nguyên nhân trên nên nhiều khả năng do viêm tụy cũ (để lại các nốt vôi hóa) vì đã thống kê có đến 80% các giả phình gần tụy có nguyên nhân viêm tụy cũ, làm tổn thương thành các động mạch lân cận. Sau can thiệp nội mạch, đặt 5 vòng soắn kim loại (coil) vào ổ giả phình, bệnh nhân không còn chảy máu tiêu hóa, niêm mạc hồng dần...
Phình mạch thân tạng
Năm 2019, Viện Quân y 103, Hà Nội cứu sống hai bệnh nhân phình mạch thân tạng (nhánh của động mạch chủ bụng, cấp máu cho gan, lách, dạ dày, tá tràng và tụy). Bà P.T.T, 57 tuổi, ở Ba Vì, Hà Nội, cao huyết áp nhiều năm không điều trị. Vào viện vì đau thượng vị dữ dội, biểu hiện mất máu cấp, ý thức lơ mơ, mạch 120 lần/phút, huyết áp 70/40 mmHg, chọc ổ bụng hút ra nhiều máu không đông, tức là túi phình đã vỡ, đe dọa tử vong do mất máu. Chụp CT.Scanner phát hiện phình ở gốc động mạch thân tạng, kích thước 30 x36mm), khối phình đã ép hẹp lỗ gốc động mạch thân tạng, ép tắc động mạch gan chung và động mạch lách. Nếu mổ hở ổ bụng để cắt đoạn phình, tái tạo lại mạch sẽ tiềm ẩn rất nhiều nguy cơ xấu, nên quyết định can thiệp nội mạch. Sau khi nong lỗ gốc động mạch thân tạng, động mạch gan chung, đặt stent có màng bọc trong lòng đoạn phình động mạch thân tạng với stent dài hơn đoạn phình (kiểu cầu ống). Sau 3 giờ can thiệp, khối phình đã được bảo vệ từ bên trong, bệnh nhân tỉnh táo, hết đau bụng, mạch, huyết áp ổn định.
Ông L.V.V, ở Hoằng Hóa, Thanh Hóa, thương binh hạng 1/4; gày yếu; nhiều bệnh mạn tính; cao huyết áp nhiều năm không điều trị; hút thuốc lá, thuốc lào. Khi đau bụng âm ỉ quanh rốn, được bệnh viện Thanh Hóa chụp CT.Scanner, phát hiện phình động mạch thân tạng. Viện Quân y 103 chụp mạch xóa nền thấy phình động mạch thân tạng lớn, nguy cơ vỡ. Ông V cũng được đặt stent có màng bọc bảo vệ đoạn phình; ra viện ổn định và rất yên tâm.
Theo Y văn, từ năm 1745 đến nay Thế giới chỉ có 179 ca bệnh loại này. Túi phình mạch tạng thường không biểu hiện triệu chứng hoặc gây đau bụng như nhiều bệnh khác, chỉ tình cờ phát hiện khi chẩn đoán hình ảnh hoặc vỡ. Bệnh rất nguy hiểm vì ngay cả túi phình nhỏ nguy cơ vỡ cũng rất cao, tử vong gần như 100%. Bệnh do xơ vữa mạch hoặc do thoái hóa thành mạch.
Bệnh Moyamoya
Tháng 1/2022, khoa Đột quỵ, Viện Quân y 103, Hà Nội, tiếp nhận anh V.V.Th, sinh năm 1985, ở quận Hà Đông, Hà Nội, do đau đầu dữ dội vùng thái dương - đỉnh hai bên, tê bì và yếu nửa người trái... Trên film CT.Scanner thấy chảy máu não vùng đồi thị phải, não thất (khoang rỗng chứa dịch não tủy) bên, não thất 3 và 4. Với film chụp động mạch não xóa nền (DSA) xác định bệnh Moyamoya thể chảy máu. Sau điều trị bảo tồn còn yếu nhẹ nửa người trái. Tám tuần sau bệnh nhân nhập khoa Ngoại Thần kinh của viện. Hội chẩn dự kiến vi phẫu bắc cầu từ động mạch thái dương nông đến động mạch não giữa - một kỹ thuật khó, nguy cơ tổn thương mô thần kinh quan trọng và mạch máu liền kề, tử vong khi mổ hoặc tàn phế về sau. Với kính vi phẫu Pentero 800 (Đức) và giúp đỡ của chuyên gia bệnh viện Chợ Rẫy, bắc cầu động mạch thành công, không có tai biến, biến chứng và di chứng.
Bệnh Moyamoya được hai bác sĩ người Nhật Takeuchi và Shimizu mô tả năm 1957, năm 1969, hai bác sĩ Nhật Suzuki và Takaku đặt tên bệnh là Moyamoya. Chít hẹp không rõ nguyên nhân ở một hay cả hai động mạch cảnh trong hoặc những mạch khác trong "lục giác Willis" (do nhiều mạch nuôi não hợp thành, nằm ở đáy não) là căn nguyên. Dẫn đến thiếu máu ở những vùng não mà mạch (bị hẹp) này cấp máu làm phát triển một đám tuần hoàn bàng hệ (gồm nhiều mạch rất nhỏ dẫn tới vùng cần cấp máu - một phản ứng bù đắp thông thường của cơ thể sống). Trên film chụp mạch xóa nền, đám tuần hoàn bàng hệ trông như "làn khói tỏa" (puff of smoke) - tiếng Nhật "moya" nghĩa là khói tỏa hay sương mù…
Moyamoya phát nhiều nhất ở hai độ tuổi 10 - 15 và 40 - 50, với các triệu chứng đau đầu; co giật; yếu, tê hoặc liệt ở mặt, tay, chân một bên; rối loạn nhìn; khó phát âm hoặc không hiểu lời; có các vận động không tự chủ; các triệu chứng này có thể kích hoạt khi tập thể dục, khóc, ho, căng thẳng hoặc sốt; trẻ có thêm chậm phát triển thể chất, tâm thần. Tần suất mắc bệnh 3,2 - 10,5/100.000 dân; có trên khắp thế giới, nhưng phổ biến hơn ở Hàn Quốc, Nhật Bản, Trung Quốc, có lẽ do di truyền.
Bệnh Kawasaki
Năm 2020, bé 11 tháng tuổi sốt cao liên tục 6 ngày, nhập trung tâm Sản - Nhi, bệnh viện Phú Thọ. Bé viêm kết mạc mắt; môi đỏ, nứt, chảy máu; lưỡi màu dâu tây; ban đỏ ở mặt, cổ; hạch góc hàm 2 bên sưng to; bong da đầu chi, hậu môn, sinh dục. Chẩn đoán bệnh Kawasaki, chưa biết nguyên nhân, hiếm gặp, phát ở trẻ dưới 5 tuổi, nhiều nhất dưới 2 tuổi, là tình trạng viêm lan tỏa các mạch nhỏ và vừa; tổn thương mạch vành và cơ tim (đã loại trừ nhiễm COVID vì nó có thể gây viêm mạch giống Kawasaki). Bé phải dùng Aspirin liều cao, truyền thuốc gây miễn dịch thụ động. Sau 3 ngày các chỉ số sinh tồn gần trở về bình thường. Năm 1967, bác sĩ Tomisaku Kawasaki người Nhật mô tả bệnh, với tần suất mắc 50 - 100/100.000 trẻ.
Việt Nam hiện đã phát hiện khoảng 100 bệnh hiếm, là thách thức rất lớn với ngành y tế.






Bình luận
Thông báo
Bạn đã gửi thành công.
Đăng nhập để tham gia bình luận
Đăng nhập với
Facebook Google