Thai quá to rất nhiều hệ lụy
Gần đây, kinh tế tăng trưởng, nhiều gia đình có của ăn của để, thai phụ được chăm sóc quá đầy đủ nên không ít người sinh con vượt xa, thậm chí gấp nhiều lần trọng lượng tiêu chuẩn sơ sinh Việt Nam.
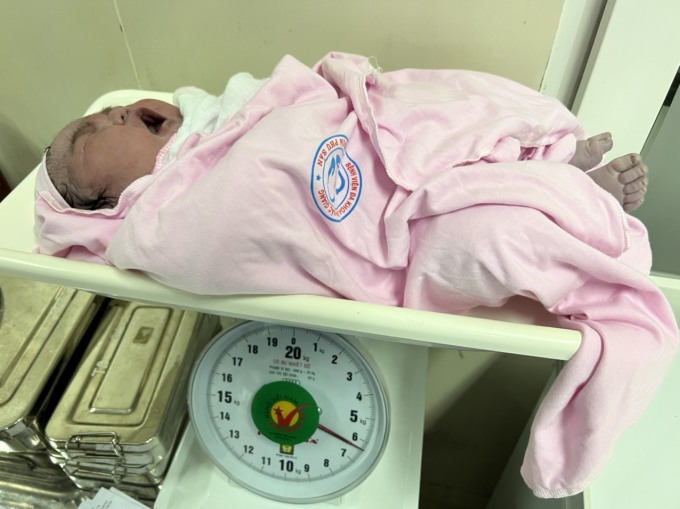
Ảnh: Bé gái sinh ngày 29/8 ở Bắc Giang
Những sơ sinh quá nặng cân
Ngày 29/8, sản phụ Đ.T.H, 30 tuổi, ở Liên Chung, Tân Yên, Bắc Giang, thai 39 tuần tuổi, vào khoa Phụ sản, bệnh viện tỉnh Bắc Giang khi đau bụng chuyển dạ. Siêu âm chẩn đoán trọng lượng thai rất lớn so với mức bình thường. Sản phụ có các triệu chứng tiền sản giật và đã mổ đẻ 2 lần sinh trước, nên phải chỉ định mổ lấy thai cấp cứu. Bé gái sơ sinh nặng 6,2kg, tương đương trẻ gần bốn tháng tuổi, làm mẹ và kíp mổ ngạc nhiên…
Bác sĩ sản khoa Trần Hoàng Hưng, người thực hiện ca mổ nói, đây là sơ sinh nặng cân nhất từ trước đến nay ở bệnh viện này. Ca mổ có khó khăn do sẹo mổ lần trước dính, lần này sản phụ lại mắc bệnh lý tiền sản giật và thai to bất thường làm tử cung giãn căng quá mức trong thai kỳ, nguy cơ băng huyết sau mổ cao…
Gần đây, kinh tế tăng trưởng, nhiều gia đình có của ăn của để, thai phụ được chăm sóc quá đầy đủ nên không ít người sinh con vượt xa, thậm chí gấp nhiều lần trọng lượng tiêu chuẩn sơ sinh Việt Nam.
Năm 2008, chị H.T.N, 30 tuổi, giáo viên, ở thôn Ri Ninh, xã IaLy, huyện Chưpăh, Gia Lai sinh con thứ 2 nặng gần 7kg. Bé gái có chiều dài đỉnh đầu - gót chân 58cm, hơn trẻ sơ sinh gái tiêu chuẩn Việt Nam (49,1 - 52,9cm) 5,1cm, trông như trẻ 5 tháng tuổi. Bé gái đầu của chị nặng 4,5 kg (tiêu chuẩn Việt Nam với bé gái là 2,8 - 3,2kg). Năm 2014, chị Trần Thị Bông, 38 tuổi, ở xã Bình Giang, Thăng Bình, Quảng Nam, nặng 102 kg, tiền sản giật, sinh mổ bé nặng 6,5kg. Năm 2019, khoa Sản, bệnh viện Vĩnh Đức, thị xã Điện Bàn, tỉnh Quảng Nam, mổ lấy thai nặng 5,1 kg cho sản phụ N.T.T.D, 30 tuổi, ở xã Điện Trung, thị xã Điện Bàn. Chị D là điều dưỡng ở một bệnh viện trong tỉnh, năm 2016 chị sinh mổ bé gái nặng 4,5 kg.
Năm 2020, khoa Ngoại - Sản, bệnh viện Bệnh nhiệt đới trung ương mổ đẻ thành công cho sản phụ V.T.B.T, 40 tuổi, ở Võng La, Đông Anh, Hà Nội, bé sơ sinh trai nặng 5,75kg; kíp mổ phải tính đến và chuẩn bị sẵn tình huống cắt tử cung để cứu mẹ nếu đờ tử cung, băng huyết. Năm 2021, các bác sĩ khoa Sản 2, bệnh viện Sản Nhi Phú Thọ, mổ đẻ thành công cho sản phụ M.T.T, ở thành phố Việt Trì, Phú Thọ, bé sơ sinh nặng 5,7 kg; sản phụ N.T.H, sinh năm 1981, ở xã Kỳ Hoa, thị xã Kỳ Anh, Hà Tĩnh, sinh mổ bé gái nặng 6,2 kg ở bệnh viện tỉnh; sản phụ 33 tuổi, ở Bình Phước, sinh mổ bé trai nặng 5,2 kg ở bệnh viện Hoàn Mỹ, Bình Phước.
"Kỷ lục" Việt Nam hiện là bé trai T.T.Q, con anh T.V.Q và chị N.K.L, ở xã Lý Nhân, huyện Vĩnh Tường, Vĩnh Phúc, nặng 7,1 kg, sinh mổ ở bệnh viện huyện Vĩnh Tường, Vĩnh Phúc năm 2017.
Những hậu quả xấu của thai quá to
Khi mang thai hàm lượng trợ thai tố (Progesteron) tăng cao, làm giãn thực quản, nên nắp ngăn dạ dày - thực quản đóng không kín, gây trào ngược. Mặt khác, tử cung ngày càng lớn ép lên ruột, dạ dày. Ăn nhiều làm trầm trọng thêm các chứng ợ nóng, khó tiêu làm khó chịu. Ăn quá nhiều có thể tăng cân quá mức, tác hại đến thể chất mẹ: tăng nguy cơ bị trĩ, giãn tĩnh mạch chi, gây đau lưng và đau chân, đặc biệt là béo phì và phát triển tiểu đường thai kỳ.
Đáng tiếc là rất nhiều người mang thai nghĩ rằng cứ ăn nhiều là mẹ khỏe, con khỏe! Nếu mẹ béo phì (kể cả béo phì trước có thai) đường máu sẽ tăng cao, làm cơ thể mẹ phải tăng bài tiết Insulin (nội tiết tố chuyển hóa đường của tuyến tụy). Tuy chưa đến mức tiểu đường nhưng vẫn không đủ để chuyển hóa, đưa đường máu về mức bình thường, đường trong máu mẹ dư thừa sẽ chuyển hóa thành mỡ. Mô mỡ chứa các yếu tố tiền viêm (adipokine), có thể làm rối loạn chức năng hệ thống nội mô (tế bào nội mạc) mạch máu ở mẹ và rau thai, gây ra các hậu quả xấu: sảy thai, dị tật bẩm sinh, sinh non, tiền sản giật, mẹ ngừng thở khi ngủ…
Khi mẹ béo phì, ngoài nguy cơ dễ mắc tiểu đường type 2 và bệnh tim mạch, còn đưa đến đường máu thai nhi tăng cao, dư thừa đường sẽ chuyển hóa thành chất béo trong cơ thể bé. Mặt khác tăng lượng Insunin trong máu mẹ cao sẽ chuyển sang thai, thúc đẩy tăng sản xuất Androgen (nội tiết tố sinh dục nam nhưng bình thường có một lượng nhỏ ở nữ) và Leptin (nội tiết tố được tạo ra bởi các tế bào ruột non và tế bào mỡ, giúp cân bằng năng lượng bằng giảm dự trữ chất béo trong tế bào mỡ, giảm cảm giác đói) cùng với dư thừa chất béo trong cơ thể bé làm tăng nguy cơ béo phì và phát triển tiểu đường type 2 sau này.
Khi mẹ mắc tiểu đường thai kỳ, con nguy cơ cao dị tật bẩm sinh ở ống thần kinh (sơ khai của não, tủy sống, hình thành ở giai đoạn đầu bào thai), do biến đổi gene, rất khó phát hiện khi siêu âm ở thai phụ béo phì hoặc làm thai lưu, thường sau 20 tuần tuổi. Bé sơ sinh quá nặng cân nếu sinh thường sẽ khó, dễ bị tổn thương vai do kẹt vai khi đã sổ đầu (vai thai nhi kẹt phía sau xương mu của mẹ) hoặc tổn thương đám rối thần kinh cánh tay gây tàn tật, đặc biệt dễ bị ngạt khi sinh hoặc hạ đường huyết sau sinh mà hậu quả là bại não.
Mẹ tiểu đường thường sinh con nặng cân nhưng đôi khi ngược lại. Sản phụ N.T.P.A, 29 tuổi, ở thị xã Quảng Yên, Quảng Ninh nhập viện cấp cứu khi thai 35 tuần 1 ngày, ra máu âm đạo… Chị A thể trạng to béo, chỉ số Body Mass Index (BMI) 36,9, trong khi béo phì độ III của người châu Á là bằng hoặc lớn hơn 30, của Tổ chức y tế thế giới là 35 - 39,9. Chị mắc tiểu đường thai kỳ, đường máu cao nhất 14milimol/lit (bình thường 5,6 - 7,8milimol/lit). Chẩn đoán chuyển dạ đẻ lần 2, rau tiền đạo, chảy máu, ngôi ngang. Chị cũng phải phẫu thuật lấy thai và bé sơ sinh chỉ nặng 2.450gam, sau sinh mẹ phải điều trị nội tiết.
Các ca thai quá lớn đều phải sinh mổ (như đã thấy ở trên) để lại nhiều hậu quả xấu. Ngoài chuyện hiếm thấy là trẻ rách da đầu do dao mổ thì ở rất nhiều ca mổ lấy thai, vết mổ (thường ở eo - đoạn giữa thân và cổ tử cung) thành vết sẹo, làm cơ tử cung mất liên tục. Vùng sẹo có hiện tượng bong tách lớp niêm mạc và lớp cơ tử cung thành khoang rỗng hình tam giác echo (ba góc không nhọn mà lượn cong), trong "tam giác" chứa dịch, gây tình trạng rong huyết, khó thụ thai lần sau. Hầu hết tổn thương này không biểu hiện triệu chứng lâm sàng mà chỉ vô tình phát hiện khi siêu âm và là một nguyên nhân vỡ tử cung ở thai kỳ sau. Nặng hơn là dính tử cung, nghĩa là niêm mạc phía trước và phía sau trong lòng tử cung dính vào nhau, có thể hoàn toàn hoặc một phần, gây rối loạn kinh nguyệt (ngày thấy kinh ít, lượng máu giảm, màu sắc không đồng đều), tần xuất gặp phải nhiều hơn bong tách niêm mạc - cơ tử cung, nguy cơ vô sinh thứ phát cũng cao hơn nhiều. Đó là chưa kể các biến chứng nhiễm trùng (vết mổ - rất dễ xảy ra ở người béo phì, tiểu đường; niêm mạc tử cung ¬- xảy ra nhiều hơn khi ối vỡ trước mổ; đường tiết niệu do đặt sonde tiểu trước và sau mổ); tắc mạch do cục máu đông - thường thấy ở bất kỳ phẫu thuật nào, nếu tắc mạch phổi, não, tim sẽ đe dọa tính mạng. Khoảng 50% sản phụ dính các cơ quan trong ổ bụng hoặc các lớp cơ thành bụng sau mổ. Tỷ lệ dính phụ thuộc vào phương pháp và số lần mổ, tăng lên 75% khi mổ lần 2 và 83% sau mổ lần 3. Gây đau đớn cho mẹ và nguy hiểm nhất là tắc ruột.
Các ca mổ đẻ đều gây tê ngoài màng cứng hay gây tê tủy sống (không thể gây mê vì thuốc mê ức chế trung khu hô hấp ở não thai nhi gây tử vong) mà tai biến trầm trọng nhất là khó thở và ngừng thở, tụt huyết áp, nhịp tim chậm dẫn đến tử vong; thứ đến là liệt, tổn thương thần kinh và vô số biến chứng khác… Những thai kỳ sau tăng nguy cơ nhau tiền đạo, cài răng lược, bong non; vỡ tử cung ở vết mổ cũ có thể tử vong mẹ và con; tăng tỷ lệ lạc nội mạc tử cung (gây đau bụng kinh dữ dội, rối loạn kinh nguyệt; nguyên nhân của viêm âm đạo, cổ tử cung, vùng chậu…; vô sinh; ung thư hóa; nội mạc tử cung có thể "đi" đến buồng trứng, bàng quang… hậu quả khó lường); thai ngoài tử cung. Thời gian hồi phục sau mổ sinh dài hơn so với sinh thường, tăng số ngày nằm viện.
Khoảng 20 tuần tuổi, chất Surfactant (chất hoạt động bề mặt hay dịch phổi) được phế nang thai nhi tiết ra (đủ lượng chất này khi 32 tuần) sẽ bao phủ toàn bộ mặt trong của nó, khống chế tình trạng xẹp phế nang. Sinh thường, lồng ngực thai được âm đạo mẹ ép nén nên hầu hết dịch phổi được đẩy ra khỏi phế nang. Mặt khác, từ khi chuyển dạ, hàm lượng các chất Catecholamine (Dopamin - tiền chất của Nor-Adrenalin (hay Norepinephrine), Adrenalin (hay Epinephrine) và Norepinephrine, Epinephrine - 2 nội tiết tố tủy tuyến thượng thận) tăng cao làm phổi thai nhi ngừng bài tiết Surfactant và hấp thu số ít còn lại. Sơ sinh thở nhịp đầu tiên khi trong phổi không còn Surfactant, các phế nang thông thoáng với áp lực âm. Sinh mổ "đốt cháy" hai công đoạn này, làm thải trừ dịch phổi chậm hơn 2 - 4 lần, áp lực trong phế nang cao hơn 5 - 6 lần; sơ sinh bị cơn thở nhanh (suy hô hấp thoáng qua do chậm "tiêu" Surfactant - trẻ khó thở, thở nhanh, rít, co lõm khe liên sườn và hố thượng đòn, tím tái) gấp 2 - 3; viêm phổi gấp 3 - 20 lần do mẹ phải dùng kháng sinh trước và sau mổ; cần hỗ trợ thở máy gấp 4 lần; mắc bệnh màng trong gấp 5 - 7 lần. Sinh thường trẻ có cơ hội tiếp xúc với vi khuẩn cơ thể mẹ khi đi qua âm đạo. Sinh mổ, khả năng miễn dịch ở trẻ kém hơn do khi mổ yêu cầu tiệt khuẩn nghiêm ngặt, nên sau này dễ mắc bệnh hơn.
Tiến sĩ Hitesh Deshmukh, bệnh viện Nhi đồng Cincinnati, bang Ohio, Mỹ, thí nghiệm trên chuột mang thai thấy đình trệ phát triển các tế bào miễn dịch chống lại viêm phổi do vi khuẩn, virus hoặc nấm ở chuột con khi mẹ chúng "dùng" những kháng sinh thông thường. Rối loạn hệ miễn dịch đang mong manh hình thành ở trẻ nhỏ có thể gây hậu quả lâu dài, thậm chí vĩnh viễn. Bệnh màng trong là phổi thai nhi chưa đủ trưởng thành, thiếu hụt Surfactant làm các phế nang bị xẹp, huyết tương cùng các sợi fibrin (một yếu tố đông máu) từ mao mạch tràn ngập phế nang, cản trở phế nang giãn khi hít vào và lưu thông khí - huyết (ngăn cản trao đổi Oxy, Cacbonic), biểu hiện suy hô hấp cấp nặng sau sinh vài phút đến vài giờ và tử vong. Bệnh chủ yếu xảy ra ở trẻ sinh non (gọi là nguyên phát), nhưng có khoảng 5% mắc ở trẻ đủ và gần đủ tháng (thứ phát) do các yếu tố nguy cơ: tăng nồng độ Glucoza máu mẹ hoặc mẹ tiểu đường thai kỳ; nồng độ insulin trong máu mẹ cao; sinh mổ.
Hiểu thế nào cho đúng?
Khi mang thai, dù mẹ phải ăn cho cả mẹ và con nhưng không phải gấp đôi bình thường. Thực tế, 3 tháng đầu mẹ không cần tăng lượng calo mỗi ngày, 3 tháng giữa cần tăng thêm 340 calo và 3 tháng cuối là 450 calo mỗi ngày, trong khi lượng calo cho nữ không mang thai là 1.600 - 2.400 mỗi ngày. Cần biết là thông số sinh lý tiêu chuẩn bình thường với sơ sinh gái Việt Nam là nặng 2,8 - 3,2kg, dài 49,1 - 52,9cm; với sơ sinh nam là nặng 2,8 - 3,3kg, dài 49,9 - 53,7cm. Sơ sinh nặng cân nhưng nuôi dưỡng không đúng, trẻ có thể mắc còi xương hoặc suy dinh dưỡng. Ngược lại, trọng lượng thai vừa phải nhưng nuôi dưỡng đúng, trẻ sẽ có tầm vóc to lớn, tâm thần - vận động phát triển mạnh mẽ.
Nhân đây, muốn đề cập một chuyện khác là gần đây số sản phụ có thai kỳ khỏe mạnh chọn sinh mổ không ngừng gia tăng, vì muốn sinh con giờ đẹp (rất không có căn cứ theo ngay cả triết lý phương Đông), sợ đau hoặc không muốn "vùng kín" xấu đi… Hy vọng rằng rất nhiều bất lợi khi sinh mổ sẽ thức tỉnh những người này.







Bình luận
Thông báo
Bạn đã gửi thành công.
Đăng nhập để tham gia bình luận
Đăng nhập với
Facebook Google